Cos’è?
In medicina con la parola èdema si indica un aumento del contenuto di liquido (soprattutto siero sanguigno) all’esterno delle cellule e dei vasi (spazi interstiziali). Quindi, si tratta di una condizione caratterizzata da un aumento di contenuto prevalentemente acquoso all’interno della cornea, in particolare nel suo strato centrale detto stroma (aumenta tra le cellule che lo compongono, dette cheratociti).
Cosa comporta l’edema corneale?
La trasparenza della cornea è dovuta alla sua struttura e al suo contenuto (acquoso). Quest’ultimo è finemente regolato dall’endotelio (strato più interno): grazie a delle pompe naturali viene regolata la giusta quantità di liquidi e sali all’interno della superficie trasparente dell’occhio posta davanti all’iride. La diminuzione della trasparenza corneale comporta un’alterazione della visione che va dall’appannamento fino alla perdita dell’acuità visiva (la sensazione è quella di vedere attraverso un vetro smerigliato); la sua gravità dipende dal grado di edema, cioè da quanto liquido in eccesso è presente nella cornea.
Quali sono le condizioni che portano all’edema corneale?
Possiamo paragonare la cornea a un locale in cui ci deve essere il giusto numero di persone (fuor di metafora, la quantità ottimale di acqua e sali). L’endotelio funziona in modo simile a ciò che fa chi regola l’accesso delle persone: quando sono poche le fa entrare nella sala, mentre quando sono troppe le fa uscire. Si ha edema corneale quando il nostro door-selector(endotelio) non riesce più a regolare correttamente il flusso di persone: o perché fuori sono troppe, come nel caso di un glaucoma acuto (elevata pressione all’interno dell’occhio), o quando le capacità di selezione sono ridotte, come nel caso dell’endoteliopatie. In altri casi possiamo avere un edemacorneale dovuto a infiammazioni della cornea o a causa di un trauma. L’edema può essere diffuso o localizzato. Gli interventi chirurgici possono causare uno scompenso endoteliale e causare un edema come effetto collaterale secondario, che può essere transitorio o permanente.
Com’à fatto l’endotelio?
L’endotelio corneale è formato da un unico strato di cellule che formano un mosaico (mosaico endoteliale). Tali cellule non hanno la capacità di moltiplicarsi, per cui – quando ne muore una – le cellule attigue aumentano di grandezza e vanno a coprire la zona lasciata libera dalla cellula morta.
A cosa si deve la sua resistenza?
La capacità di “tenuta” dell’endotelio è dato dal numero di cellule che lo costituisce. Tale valore è legato all’età (diminuisce col passare degli anni); infatti, i traumi corneali e gli interventi chirurgici possono ridurre il numero di cellule endoteliali. Inoltre, l’azione degli ultrasuoni utilizzati per l’intervento di cataratta sono endotelio-lesivi (ad esempio, quando si deve frantumare un cristallino con nucleo molto duro ossia in stadio avanzato – per cui è necessaria una quantità maggiore di ultrasuoni – potrà provocare una diminuzione di cellule endoteliali). È importante, tuttavia, sapere che l’endotelio ha una riserva funzionale e un intervento di cataratta, in generale, non mette in pericolo la sua struttura e la sua funzionalità. Pazienti con pregressi interventi chirurgici o storie di patologie corneali serie dovranno sottoporsi, tuttavia, a uno studio della funzione endoteliale per valutare tutti i rischi di un intervento. L’esame, definito conta endoteliale, è semplice privo di rischi per la salute della cornea.
Qual è la terapia adatta per l’edema corneale?
Quando l’edema è causato da una pressione alta dell’occhio o da altra patologia bisogna innanzitutto risolvere la causa primaria (mediante farmaci ipotensivi, ecc.). La terapia specifica per l’edema corneale consiste, a livello topico, nell’instillazione di colliri, detti iperosmotici, capaci di ‘richiamare’ acqua fuori dalla cornea. Se l’edema è causato da uno scompenso endoteliale, la soluzione definitiva è la sostituzione dello stato mediante un trapianto lamellare profondo.
EDEMA RETINICO
Cos’è l’edema retinico?
Nell’edema retinico, analogamente a ciò che avviene nell’edema corneale, si ha la raccolta di liquido nella retina.
Quale parte di retina può essere interessata dal processo?
Potenzialmente può essere interessata tutta la retina, ma si distingue principalmente un edema maculare e un edema periferico. I sintomi sono molto differenti, in quanto questo secondo tipo può non dare origine a sintomi o dar luogo a fenomeni tipo miodesopsie o fosfeni, mentre l’edema maculare è sempre responsabile di un calo della vista proporzionale alla gravità dell’edema: più siero sanguigno e proteine si accumulano tra gli strati della macula, ossia del centro della retina, peggio si vede.
Da cosa è causato, in particolare, l’edema maculare?
L’edema maculare è una complicazione di alcune patologie della retina, quali laretinopatia diabetica, le occlusioni vascolari retiniche oppure, in alcuni casi, può essere l’effetto indesiderato di un intervento chirurgico.
Quando si ha un edema maculare cistoide?
L’edema assume tale denominazione quando la fluorangiografia e l’OCT – due esami strumentali che consentono lo studio della retina – rivelano un accumulo di liquido, che ha l’aspetto di numerose cisti: nel momento in cui si infiltra il liquido sieroso, gli strati della macula si allontanano tra loro.
Cos’è l’edema maculare diabetico?
L’edema maculare diabetico si può verificare sia nel diabete insulino-dipendente (di tipo 1) e sia in quello che non richiede necessariamente la somministrazione di insulina (di tipo 2): rappresenta la più comune causa di perdita della vista in questi pazienti. L’edema può essere focale (localizzato solo in alcuni punti della retina) o, invece, diffuso.
a) La forma di edema maculare diabetico focale è causata dal fluido che fuoriesce dai vasi anomali della retina del diabetico (tipo microaneurismi e capillari dilatati), dando origine ai cosiddetti ‘essudati’. Il trattamento terapeutico consiste nell’impiego del laser focale o a griglia, che ha lo scopo di chiudere i microaneurismi responsabili della fuoriuscita di liquido.
b) L’edema diffuso è presente in entrambi gli occhi e non è accompagnato da essudati. Anche in questo caso si ricorre spesso al laser, che viene utilizzato su tutta la retina e non solo nella zona centrale. Infatti la luce del fascio luminoso (coerente) è in grado di bloccare la formazione di nuovi vasi e degli essudati.
Come si cura l’edema maculare diabetico?
- Recenti studi hanno dimostrato il ruolo efficace dei farmaci antiangiogenici – che riducono la proliferazione incontrollata di vasi dopo iniezioni nel corpo vitro – per ridurre l’edema maculare. In particolare, l’iniezione di steroidi (triamcinolone) si è dimostrata efficace nel miglioramento visivo in associazione al trattamento laser a griglia. Tuttavia gli effetti del miglioramento visivo possono essere transitori (5-6 mesi). Si può verificare un aumento della pressione oculare, una progressione della cataratta fino a complicazioni più gravi come le infezioni intraoculari, le emorragie vitreali e il distacco di retina. Il trattamento terapeutico eseguito nell’edema maculare è il laser focale o a griglia.
- La sindrome di Irvine-Gass si verifica dopo chirurgia della cataratta e determina una riduzione della vista. La causa di tale edema si mette in relazione con l’alterazione della barriera emato-retinica, a causa della quale si crea un’essudazione di liquido che si accumula all’interno degli strati della macula. Un’altra teoria chiama in causa le alterazioni vitreali conseguenti alla chirurgia e quindi le trazioni esercitate dal vitreo a livello della regione maculare. In ogni caso la terapia che si è dimostrata più efficace è quella che si basa sulla somministrazione topica o sistemica, per via orale, dell’indometacina (FANS).
- Nelle occlusioni vascolari retiniche si può manifestare l’edema maculare. Quando si occlude l’arteria centrale della retina viene meno l’afflusso di sangue nella regione maculare e si instaura un edema ischemico che provoca una brusca riduzione della vista. Nel 10% dei casi la presenza di un’arteria suppletiva assicura l’apporto di sangue alla fovea, che è la parte centrale della macula, importante per la visione distinta. In questo caso la visione si mantiene buona. Il trattamento farmacologico si basa sull’uso di anticoagulanti, fibrinolitici e acetazolamide. Quando si verifica l’ostruzione di una vena retinica che drena il sangue, la pressione all’interno della rete dei capillari aumenta provocando emorragie, fuoriuscita di liquido ed essudazione all’interno della retina. Quindi, quando la localizzazione della vena occlusa interessa il centro della retina (macula) il sanguinamento, l’essudazione e la diffusione del liquido causano la riduzione della vista e del campo visivo corrispondente al quadrante interessato. La complicazione più frequente delle occlusioni venose retiniche è la proliferazione di vasi dovuta a una carenza d’ossigeno (ischemia). Il trattamento laser è efficace nel bloccare la crescita dei vasi da poco formati e nell’indurre la regressione. L’iniezione intravitreale di farmaci antiangiogenetici ha dato degli ottimi risultati per la regressione dell’edema.
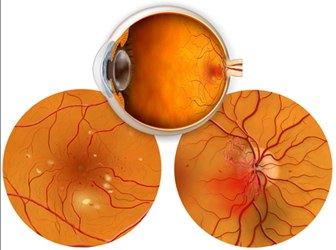
Perché in caso di edema maculare c’è diminuzione della vista?
Nell’edema maculare si ha un accumulo di liquido a livello della macula, ossia la porzione centrale della retina. La macula rappresenta il 5% della retina, ma è la regione che permette la visione centrale e distinta ossia quella che permette di leggere, valutare i colori, distinguere e riconoscere i volti, guardare la televisione, guidare ed eseguire le altre comuni attività di vita quotidiana. L’accumulo di tale liquido negli strati che formano la macula determina, quindi, un annebbiamento visivo con distorsione delle immagini. Nella maggior parte dei casi, con il riassorbimento del liquido, si assiste a un lento e graduale recupero.
Come si esegue la diagnosi?
L’edema maculare viene diagnosticato con l’esame del fondo oculare e confermato con la fluorangiografia e con l’OCT. La fluorangiografia permette di evidenziare l’ estensione dell’edema mentre l’OCT permette di valutare lo spessore maculare e di evidenziare gli spazi entro cui si accumula il liquido.
Cos’è l’edema retinico periferico?
È conosciuto come edema di Berlin ed è una conseguenza di un trauma non penetrante della parte anteriore dell’occhio. Si mette in evidenza con l’esame del fondo oculare ed è caratterizzato da un aspetto bianco-grigiastro del tessuto retinico dovuto all’ipossia (mancanza di ossigeno). Questo determina un transitorio mal funzionamento del settore retinico interessato ed in particolare dei fotorecettori retinici che potranno fornire risposte alterate (lampi di luce) o non saranno funzionanti (visione di ombre). Il trattamento consiste nell’utilizzo di farmaci steroidei per via sistemica.

